El modelo de gestión que está ayudando a reducir las listas de espera en hospitales
El programa impulsado por el Laboratorio de Innovación Pública de la UC ha permitido acortar en 98% el número original de gastroenterología y en 39% el de traumatología, ambas en el Hospital Padre Hurtado. En cardiología del San Juan de Dios, la rebaja ha sido de 74% desde el registro previo a la pandemia.
Por: Montserrat Toledo
Publicado: Jueves 6 de enero de 2022 a las 04:00 hrs.

Noticias destacadas
Las listas de espera se han convertido en uno de los temas que más le pesan al sistema de salud en Chile. La irrupción del Covid-19 no detuvo su alza e, incluso, las consultas con especialistas llegaron a históricos dos millones de solicitudes.
En medio de la crisis sanitaria, el Laboratorio de Innovación Pública de la Universidad Católica (LIP UC) implementó un plan piloto para terminar con el problema en el área de gastroenterología del Hospital Padre Hurtado. No partieron de cero.
En 2017 se formó un grupo de trabajo interdisciplinario en la UC, que concluyó que no solo había que mirar el problema desde la oferta -cuántos médicos y equipos hay-, sino también desde la óptica del paciente. Por encargo del Ministerio de Salud, a fines de 2018 el LIP UC y el Banco Interamericano de Desarrollo (BID) empezaron a trabajar para entender la experiencia de quienes esperaban y, a partir de ello, diseñar un esquema que ayudara a la gestión de las atenciones atrasadas.
Así nació el “Modelo de acompañamiento a pacientes en lista de espera”, que partió en el Servicio de Salud Metropolitano Sur Oriente (SSMSO). Para llegar a esto, el verano de 2019 estuvo marcado por caminatas en las comunas de San Ramón y Puente Alto, visitas a los Centros de Salud Familiar (Cesfam), a los hospitales Padre Hurtado y Sótero del Río, y a las casas de los pacientes. En los centros de salud conversaron con directores, médicos, enfermeras, tens, secretarias, guardias; cada uno con un rol en el proceso de los pacientes.
Cristóbal Tello, director del LIP UC, cuenta que si bien han contado con financiamiento del BID, una restricción fue diseñar algo que se pudiera hacer con los recursos disponibles.
Listo el boceto, vino la puesta en marcha. Con los Cesfam enfocados en responder a la pandemia, la decisión fue partir de donde se pudiera, recuerda Sara Riveros, coordinadora del proyecto.
El equipo del LIP UC contactó en mayo de 2020 a Constanza Cortés, médica familiar del Hospital Padre Hurtado (HPH) que coordina con los niveles asistenciales. Ella, junto a la doctora Lorna Luco, pensaron en cómo implementar el plan. La decisión fue no cerrar las atenciones ambulatorias de especialidad que pudieran seguir funcionando. Apostaron por comenzar con gastroenterología, donde estaban aplicando su propio modelo de telemedicina asincrónica.
Lo primero: identificar la lista real
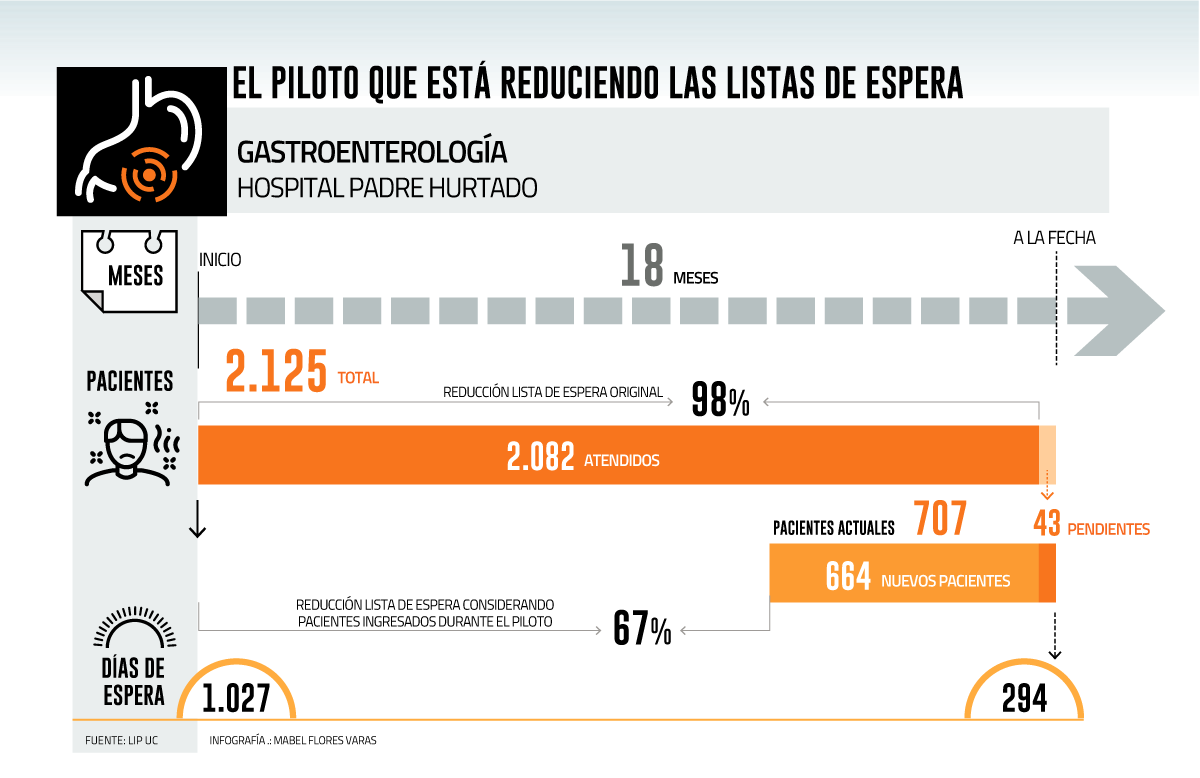
En junio de 2020, cuando se inició el piloto, la lista del Sistema de Gestión de los Tiempos de Espera (Sigte) de gastroenterología en el HPH la componían 2.125 usuarios desde 2013. Hoy hay 707 atenciones pendientes, y las más antiguas son de 2020.
El plan permitió reducir en 98% el total, con una rebaja de 2.082 pacientes tras 18 meses de implementación. Considerando las interconsultas que se han sumado en el último año y medio, ha egresado el 67% de la lista actual. La espera promedio para ser atendido era de 1.027 días cuando se inició el piloto y ha bajado a 294.
Para poner en práctica el modelo una enfermera del LIP UC se instaló en la especialidad, y meses después se sumó una segunda.
Había varias listas de espera, así que su primera tarea fue identificar la nómina real. Hicieron una actualización “por sistema” -sin contactar al paciente- de todas las interconsultas pendientes: revisaron fichas y bases de datos del hospital, hicieron cruces con el Registro Civil por posibles fallecidos y con Fonasa, en caso de que la persona hubiera acudido a otro hospital.
“Todos saben que hay un problema, pero nadie sabe su magnitud real, porque nadie tiene el tiempo, nadie se sienta a hacer este trabajo de gestión que es súper necesario”, afirma Daniela Gómez, enfermera e investigadora del LIP UC.
Clara esa etapa, las enfermeras le entregaban las listas revisadas a un técnico paramédico o tens, que llamaba por teléfono a los pacientes y averiguaba si todavía necesitaba la atención.
En muchos casos una llamada no era suficiente. La normativa indica que para sacar a alguien de la lista de espera se le debe llamar tres días distintos en tres horarios diferentes. Si no contesta, se le envía una carta certificada a la dirección que registra Fonasa, y el paciente tiene un plazo de 90 días para responder. Si en esos tres meses no hay señales, la persona queda fuera de la lista.
Pero los funcionarios iban -y van- más allá del protocolo oficial. Piden otros contactos a los Cesfam e intentan ubicar a los pacientes por todos los medios antes de sacarlos del registro. Y aunque no han sido todos, se ha logrado rescatar a usuarios que podrían haber quedado fuera de la lista, sin recibir atención. Los profesionales coinciden en que sacar “por secretaría” a un paciente de la lista de espera no es un triunfo. “Es un fracaso para el sistema porque no pudiste atender”, afirma Cortés.
Como tercer paso, el técnico le devolvía la lista actualizada a las enfermeras, que coordinaban un nuevo contacto -en ese entonces por videollamada- con los pacientes y recogían antecedentes para priorizar si era necesario.
En esta segunda llamada la enfermera aplicaba pautas de evaluación y le pedía al paciente una batería de exámenes -definidos previamente con el especialista- acordes a sus síntomas, para que los llevara al control. Si el paciente los tenía y seguían vigentes, la enfermera los recolectaba.
¿Por qué pedir exámenes antes? El modelo apunta a que la cita con el especialista sea altamente resolutiva, que idealmente se llegue a un diagnóstico, para iniciar un tratamiento inmediatamente.
Un año y medio después
El sistema se ha ido perfeccionando. Javiera González llegó en junio de 2021 como la nueva enfermera LIP a gastroenterología. Ahora la especialidad cuenta con cupos para que cada semana 14 pacientes se realicen exámenes de laboratorio, se estableció un canal de comunicación con la oficina de informaciones para que los usuarios que llegan reciban atención más oportuna, y se reforzó el uso de WhatsApp para que los pacientes puedan comunicarse con el hospital.
“Eso es salud centrada en el paciente: cuando la optimización de los procesos que pueden mejorar la experiencia de las personas en el sistema, no depende en primera instancia de que haya más recursos sino en primer lugar de que se corrijan los procesos y las prácticas donde hay oportunidad para mejorar”, dice Patricia Jara, experta en Protección Social del BID.
Luco destaca que el modelo ha dado resultados, pero advierte que funciona porque el LIP UC ha puesto un recurso humano adicional. Dice que no es necesario que haya una enfermera para cada especialidad que implemente el sistema: podría ser una para todas las áreas, que vaya “pesquisando” cuando se produzcan cuellos de botella. Alerta, de hecho, que es muy probable que cuando González ya no esté en gastroenterología, “las otras prioridades se coman al modelo”.
Aprendizaje para replicar
El equipo decidió probar el modelo en la especialidad de traumatología del mismo hospital. Esta vez la Universidad del Desarrollo -que tiene como campus clínico al HPH- contrató una kinesióloga a medio tiempo para encargarse de la gestión, en vez de la enfermera, y el trabajo fue similar.
Se establecieron pautas específicas para el contacto con los pacientes, exámenes previos y en abril pasado ya se estaban agendando horas de atención a los usuarios en espera. En este caso no se usó telemedicina, y dada su naturaleza, que los pacientes llegaran con los exámenes era fundamental para que la consulta pudiera ser resolutiva.
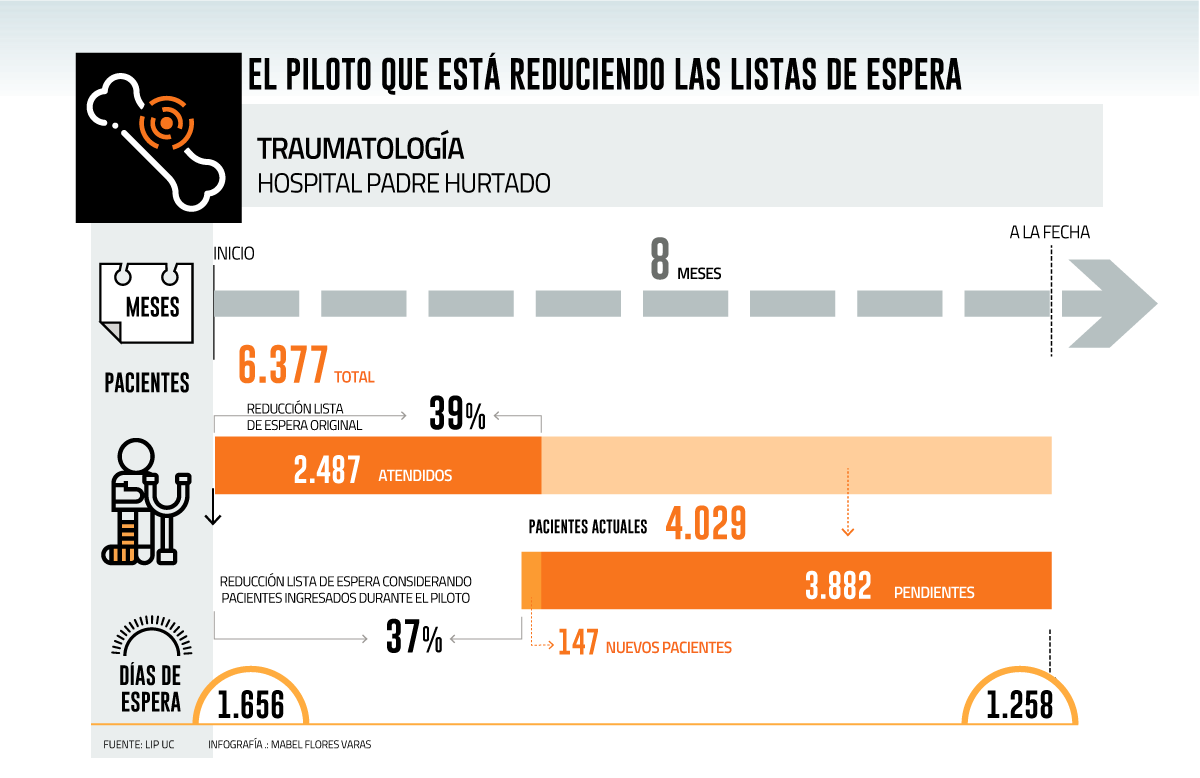
Hasta mediados de abril había 6.377 usuarios en espera desde 2010, y a comienzos del mes pasado eran 4.029 interconsultas pendientes, considerando los ingresos posteriores al inicio del piloto.
De la lista original se ha resuelto el 39%, y tomando en cuenta también las interconsultas ingresadas desde abril de 2021, se ha egresado a un 37%. El tiempo promedio bajó de 1.656 a 1.258 días.
Un nuevo servicio
Con el plan funcionando en dos especialidades del mismo hospital, el equipo acudió nuevamente al Minsal, que les recomendó probar su modelo en el San Juan de Dios, en el Servicio de Salud Metropolitano Occidente. Decidieron partir por cardiología. “Si la cosa funcionaba en otro servicio, en otra especialidad, lo puedes escalar a cualquier parte de Chile y te va a funcionar igual”, afirma Riveros.
Acá el desafío era implementar la metodología y también construir confianzas. Las dificultades eran distintas a las del Padre Hurtado. Su lista de espera era “súper limpia”, cuenta Vania Zarzar, enfermera del LIP UC que aterrizó en la especialidad en abril de 2021.
Recuerda que las interconsultas más antiguas eran de 2019, pero que dentro del mismo hospital conviven más o menos diez sistemas informáticos distintos.
A esto se sumaba el universo de pacientes: los cinco cardiólogos del hospital atienden a todo el SSMO y parte de la Región de O’Higgins, o sea más o menos dos millones de personas. Otro de los “nodos críticos” era que nadie filtraba las atenciones por sub-especialidad, entonces, en general, la primera hora con el cardiólogo general no era resolutiva, y se derivaba al experto para llegar a un diagnóstico.
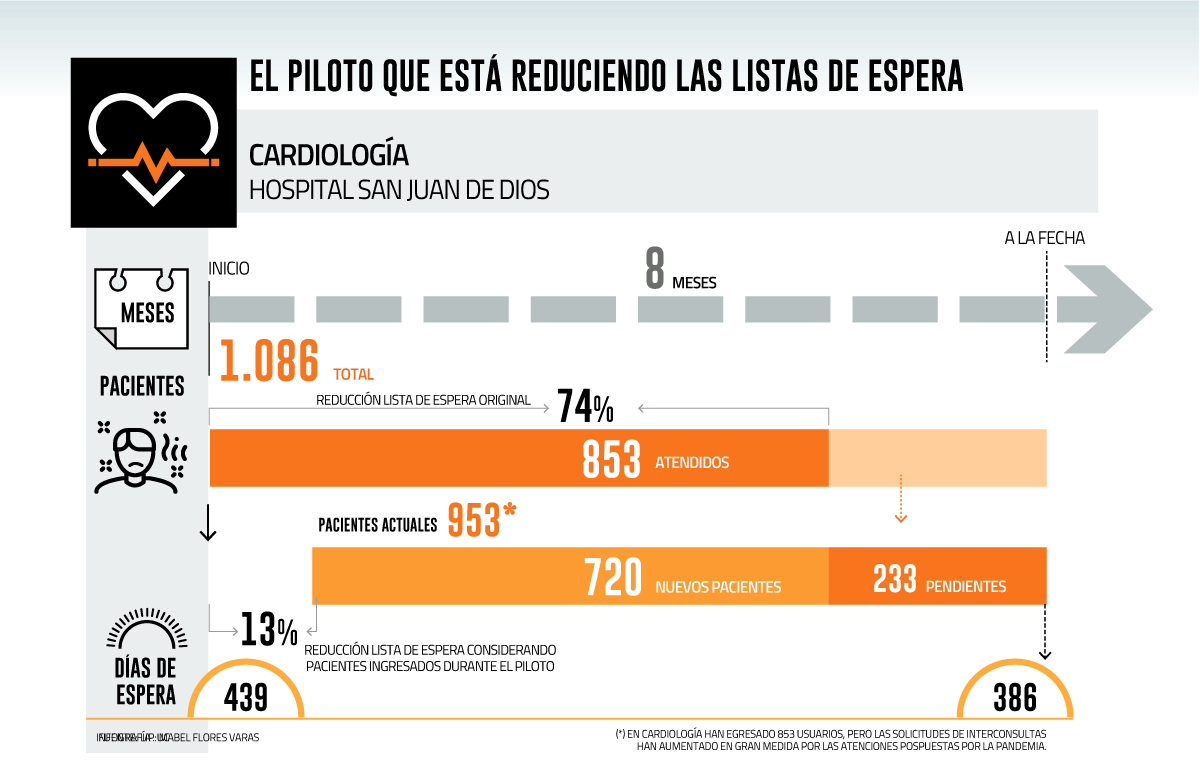
El equipo se enfocó en hacer la derivación correcta y en aprovechar al máximo los recursos. En abril de 2021 había 1.086 pacientes en espera desde 2019, y a la fecha se reportan 853 egresos. En ocho meses, ha bajado 74%. Previo a la implementación el tiempo promedio para ser atendido eran 439 días, y ha bajado a 386.
Hace meses empezó el proceso de transición para que el hospital se haga cargo del modelo sin funcionarios externos. Este mes comienza la marcha blanca para que las labores de Zarzar las tome la enfermera del policlínico.
El vínculo con la atención primaria
Actualmente hay tres Cesfam del SSMSO en el piloto, y todos reportan al Hospital Padre Hurtado. Cuando un médico de la Atención Primaria de Salud (APS) determina que el paciente necesita un gastroenterólogo -o sea, genera una interconsulta- un funcionario del Cesfam le explica a este usuario de qué se trata lo que viene.
También se le aplica una breve encuesta para hacer una adecuada priorización, y en el caso de necesitar atención urgente el equipo contacta directamente a la enfermera en gastroenterología, para que active la primera consulta lo antes posible.
Al estar el paciente más informado, él mismo puede acercarse al Cesfam en el caso de que su situación empeore.
“Lo que hacemos es reforzar los roles que cumple aquí Atención Primaria para mantener informado y monitoreado al paciente mientras espera”, señala Tello, y agrega que también se están contactando con el equipo pre-quirúrgico y quirúrgico, para que -si el paciente necesita cirugía- ese proceso sea “lo más expedito posible”.
El próximo desafío del modelo será salir de la Región Metropolitana y testearse en una nueva especialidad, pero el sueño de sus creadores es convertirlo en una política pública nacional. Durante la campaña presidencial conversaron con los equipos de las principales candidaturas, y cuando se nombre a las autoridades del próximo Ministerio de Salud, retomarán las conversaciones con el gobierno de Gabriel Boric.

Te recomendamos
ARTICULOS RELACIONADOS
Newsletters
LO MÁS LEÍDO

Ximena Lincolao, nueva ministra de Ciencia: “Ser parte del ecosistema de startups de EEUU moldeó mi forma de pensar sobre la innovación”
En LinkedIn, la secretaria de Estado anunció su salida de BuildWithin, la compañía que fundó. En el post, agradeció la confianza del Presidente José Antonio Kast para sumarla a su gabinete y destacó la visión del mandatario respecto del rol de la ciencia, la tecnología y la innovación.

Reposición del Mercado de Concepción entra en fases finales con presentación de propuesta arquitectónica
El anteproyecto, que es liderado por las oficinas Lopetegui Arellano Arquitectos y Crisosto Smith Arquitectos, busca recuperar el emblemático inmueble, declarado Monumento Histórico, y apuntalar un modelo de negocios autosustentable y de expansión comercial.

Partners Group y guerra en Medio Oriente: “Si no termina en dos semanas estaremos bastante preocupados”
Para el socio de la firma, Urs Wietlisbach, un conflicto a largo plazo podría presentar presiones inflacionarias y, por lo tanto, en las compañías con inversiones en el mercado privado.

Ximena Aguilera, ministra de Salud: “El sistema nunca va a funcionar de manera óptima si una parte discrimina por condición de salud”
Después de tres años y medio en el Ministerio, al que llegó a la salida de la pandemia y con las isapres al borde de la quiebra, asegura sentirse satisfecha de no solo haber estabilizado el sector, sino que de haber avanzado en innovaciones para el sistema de salud.
BRANDED CONTENT

Dra Susan Bueno y el impulso que la mueve a avanzar, investigar y aportar a la sociedad.
Su curiosidad temprana la llevó a estudiar las enfermedades infecciosas y a contribuir en el desarrollo de la primera vacuna aplicada masivamente en Chile contra el Covid-19. Hoy, la Dra. Susan Bueno, reconocida en 2024 como inventora del año, continúa aportando desde la investigación al fortalecimiento de la salud. Mira aquí su entrevista

Dra Susan Bueno y el impulso que la mueve a avanzar, investigar y aportar a la sociedad.
Su curiosidad temprana la llevó a estudiar las enfermedades infecciosas y a contribuir en el desarrollo de la primera vacuna aplicada masivamente en Chile contra el Covid-19. Hoy, la Dra. Susan Bueno, reconocida en 2024 como inventora del año, continúa aportando desde la investigación al fortalecimiento de la salud. Mira aquí su entrevista

Jorge Carinao: la fuerza de creer cuando todo parece imposible
Te invitamos a conocer la historia de Jorge Carinao, deportista paralímpico chileno que ha transformado la adversidad en fuerza y el esfuerzo en orgullo nacional, demostrando que no existen límites cuando hay convicción y sueños claros. No te pierdas esta inspiradora entrevista

Camila Elizalde; una chef que ha hecho del perfeccionismo una fuerza transformadora
Conoce aquí la entrevista a una de las chef más destacadas a nivel nacional y americano en el arte de la pastelería. En este capítulo, Camila reflexiona sobre los desafíos de liderar en un entorno competitivo y la importancia de construir espacios donde la excelencia y la empatía convivan. Mira la entrevista haciendo aquí.

En Perfeccionistas entrevistamos a un deportista chileno que quiere llegar tan alto como sus saltos
Mauricio Molina nos cuenta de su pasión por el BMX y cómo se convirtió en el primer chileno en competir en esta disciplina en unos Juegos Olímpicos y ser parte del selecto grupo de los 25 mejores del mundo.

 Instagram
Instagram Facebook
Facebook LinkedIn
LinkedIn YouTube
YouTube TikTok
TikTok































































